Changes in Clinical
Trials Methodology Over Time: A Systematic Review of Six Decades of Research in
Psychopharmacology.Brunoni
AR, Tadini L, Fregni F. Plos One, 2010; 5(3): e9479
Gracias a Nuria Homedes, editora
de Boletín Fármacos, que por
cierto es un recurso imprescindible en actualización e información no sesgada
sobre uso de medicamentos, me ha llegado el trabajo que hoy comentamos y que me
ha resultado de gran interés.
El estudio analiza la evolución
de la calidad metodológica desde los inicios de la investigación en
psicofarmacología, y es muy relevante ya que este constituye un análisis tanto
de los cimientos de la psicofarmacología moderna como de la situación actual en
cuanto a la validez interna de los ensayos clínicos. Este asunto es importante
porque la calidad de los estudios nos proporciona conocimientos acerca de los
límites o el alcance de las conclusiones establecidas. Y esto debería
condicionar nuestra actitud frente a verdades establecidas que muchas veces no
se entiende que estas verdades provengan de estudios con tantas limitaciones. Es como sobredimensionar el verdadero
alcance del conocimiento que los ensayos clínicos generan. Pero vayamos al
estudio de hoy…
Vayamos al inicio, a los
cimientos de la psicofarmacología humana.
Después de la Segunda Guerra
Mundial hubo una explosión en investigación farmacológica y creció el interés por
los ensayos clínicos. Este entusiasmo también se dio en psicofarmacología, cuya
era moderna no empezó hasta el año 1949, cuando se reintrodujo litio para su
uso en psiquiatría. Más tarde se incorporaron clorpromazina (1954), imipramina
(1958) y algunos otros. La aparición de estas nuevas herramientas terapéuticas
supuso un cambio no sólo en la práctica psiquiátrica sino también en el campo
de la investigación, ya que hasta entonces había habido poca investigación en
este campo y se tenía que confrontar el reto de diseñar metodologías específicas
para los psicofármacos. Este reto fue el que generó, entre otras cosas, el
desarrollo de la psicometría como una forma de cuantificar la sintomatología
psiquiátrica y la publicación del Diagnostic and Statistical Manual of Mental
Disorders (DSM). Paralelamente el diseño metodológico en la farmacología
clínica seguía evolucionando; se introdujeron nuevos diseños que reforzaron los
elementos de cohesión y validez interna en los estudios, como el cegamiento,
los métodos de aleatorización, o las medidas de impacto.
En la actualidad, según comentan
los autores de este estudio en la introducción, la psicofarmacología se
enfrenta a nuevos retos importantes. Por ejemplo, aunque se han comercializado
multitud de fármacos para las mismas indicaciones, aún teniendo mecanismos de
acción diferentes, no parece que ninguno
de estos avances neuropsicofarmacológicos entrañe un avance real en la
efectividad clínica de estos productos en las afecciones psiquiátricas. O
este otro: las variables de resultado que se emplean como indicadores de
garantías clínicas (efectividad) son variables subrogadas y escalas de gravedad
que no están exentas de cierto grado de subjetividad. Por otro lado, los criterios diagnósticos del DSM están muy
encaminados a que los estudios psicofarmacológicos sean operativos, es decir
que se requiere la presencia de un mínimo de sintomatología para poder
establecer un diagnóstico, pero configura una pseudorealidad (o ficción) que
dista mucho de la práctica clínica. Por lo tanto, es lícito y está
justificado preguntarse si los ensayos psicofarmacológicos son metodológicamente
adecuados y si consideramos que no, hay que preguntarse por qué no se ofrecen
soluciones a estos retos, debemos plantearnos qué debemos cambiar, cómo hacer
avanzar en definitiva la forma que tenemos de generar conocimiento en
psicofarmacología.
Por lo tanto conocer cómo ha sido
la calidad metodológica de los estudios en psicofarmacología actuales y en el
pasado es necesario para avanzar en el conocimiento futuro. El objetivo de este
estudio es examinar los cambios en el diseño metodológico acaecidos en los
últimos 60 años revisando estudios publicados en revistas de alto impacto.
Para ello se desarrolló un
checklist basado en revisiones metodológicas de ensayos clínicos anteriores con
el objetivo de trabajar los siguientes aspectos:
(1). Características generales (nombre de autores, año de publicación,
revista científica y declaración de fuentes de financiación).
(2). Presencia de resúmenes. Se chequeaba la presencia o no de los
apartados de antecedentes, métodos y resultados en los resúmenes de los
artículos.
(3). Diseño del estudio. Se valoró el número de centros (uni- versus
multicéntrico), si hubo período de lavado, si uno de los brazos recibió
placebo, el diseño del estudio (2 brazos, 3 brazos, otros), y si el análisis
fue por intención de tratar o no.
(4). Participantes. Se registró el tamaño muestral, si se registró el
consentimiento informado de los sujetos que formaron parte de los estudios, los
criterios de selección (claros/no claros), el método por el cual se valoró la
severidad del diagnóstico (juicio personal/ escalas psicométricas), y cómo se
realizó la confirmación del diagnóstico (entrevista clínica/ cuestionario
estructurado).
(5). Metodología. Si el método de aleatorización fue adecuado
(si/no/sesgado), si se informó sobre el cálculo del tamaño muestral, y si la
hipótesis principal del estudio se definió de forma adecuada.
(6). Resultados. Si se llevó a cabo un análisis comparativo de las
características basales, si se incorporaron variables de efectos adversos, si
se describieron los motivos de abandono (adecuado/ inadecuado), y si se
realizaron test paramétricos (si/no).
(7). Conclusiones. Se valoró si las conclusiones eran positivas,
negativas o eclécticas y si estas conclusiones eran coherentes con los
resultados del estudio (consistente/inconsistente/dudoso).
Los criterios empleados para la
clasificación de la información se presentan en una tabla que se puede observar
en este enlace: http://www.plosone.org/article/info:doi%2F10.1371%2Fjournal.pone.0009479
Se revisaron noventa y cuatro
estudios, 24 (26,7%) con clorpromazina, 20 (21%) con litio, 8 (8,9%) con
diazepam, 6 (6,7%) con clozapina y otros tantos con lamotrigina, 16 (17,8%) con
fluoxetina y 11 (12,2%) con risperidona. La mayoría de los estudios fueron
publicados en el BJP (30, un 33%), en el JCP (20 ensayos, 22%), y en el AJP (19
estudios, 21%). No se identificó ningún estudio publicado en el NEJM. Veintidós
estudios fueron anteriores al año 1961, 23 se llevaron a cabo en el período de
1962-74, otros 22 ensayos se desarrollaron de 1975-89 y otros 22 de 1990 al
2003.
No se consiguió clasificar la
fuente de financiación de 48 estudios (52%). Se clasificaron 36
estudios como de financiación pública y 7 de financiación privada. El tema es
que los ensayos más recientes tienen un gran número de autores, y suelen
declarar una o incluso varias fuentes de financiación de todo tipo (públicas y
privadas). Por lo que muchos de estos casos fueron clasificados como “fuente de
financiación no definida”. Pero como este fue el caso de un 52% de los
estudios, no se llevaron a cabo más análisis estadísticos sobre este aspecto.
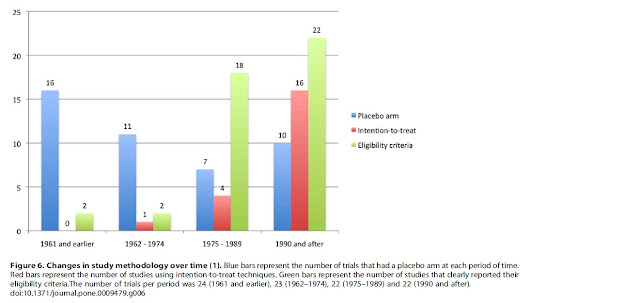
En las tablas 2 y 3 del estudio
pueden verse todas las características descritas con sus respectivos análisis. Ver en el
enlace que se ha proporcionado.
En cuanto a la evolución de la
publicación de resúmenes, con el tiempo se observó una clara mejoría en la
calidad de las publicaciones de todas las secciones que componen un resumen
(p<0.001 para todos los análisis). Esto puede verse en la figura 4 del
estudio original.
Los criterios de selección de los
sujetos de estudio también se han definido cada vez mejor (p<0.001).
Algunos ejemplos que los autores encontraron de falta de claridad en los
criterios de selección fueron “una ansiedad lo suficientemente severa como para
necesitar un tranquilizante”, “los pacientes no tratados que estuviesen más
perturbados y agresivos”, “pacientes que necesitasen ECT”, y “cuando la
clorpromazina fuera considerada el tratamiento de elección”. También hay una
clara evolución en los métodos confirmatorios de diagnósticos previos al ensayo
clínico, ya que antes solían basarse en entrevistas clínicas, mientras que los
nuevos estudios suelen basarse en entrevistas estructuradas (p<0.01). Lo
mismo que en la evaluación de la severidad sintomática que antes se basaba en
el “juicio clínico” mientras que en los estudios más recientes se basan en
escalas psicométricas (p<0.01).
Asimismo se evidencia una clara evolución
en los métodos de cegamiento del tratamiento activo, ya que en los
estudios antiguos este en realidad era probable que no se llevase a cabo de
forma adecuada, por lo que los estudios más antiguos podrían estar favoreciendo
mediante un sesgo de cegamiento a los tratamientos activos.
El cálculo del tamaño muestral
se ha empezado a describir en los estudios con el transcurso del tiempo
(p<0.01). Quizás una consecuencia de esto es que el tamaño muestral ha ido
aumentando (p=0.04 y p=0.03 tomando la variable “año” como continua y como ordinal
respectivamente), aunque es también probable que este aumento se deba a
estudios puntuales que se han llevado a cabo en periodos recientes y que tienen
tamaños muestrales muy superiores al resto, más que ser una tendencia
generalizada en todos los estudios recientes. El consentimiento informado de
los pacientes también ha ido mejorando con el tiempo (p<0.01).
Durante la revisión también se
detectaron estudios que violaron los criterios éticos; por ejemplo en un
ensayo clínico en el que se pasaban a los pacientes de litio a placebo sin que
estos fuesen informados de esta posibilidad.
Uno de los pocos aspectos que no
ha evolucionado con el tiempo es el uso de placebo: el número de
estudios controlados con placebo no ha cambiado con el paso de los años (p=0.13
para años tanto como variable continua como ordinal). Otros rasgos
diferenciales de los nuevos estudios han sido la incorporación de un periodo de
lavado al inicio del estudio, el diseño multicéntrico y el análisis por
intención de tratar (p<0.01 para todas las variables).
Seis estudios tuvieron un claro sesgo
en la aleatorización y asignación de los sujetos de estudio. Todos
estos casos se clasificaron como inadecuados a pesar de que el método que
siguieron estaba descrito. El análisis mostró que, aunque sí que hubo una
evolución positiva en la descripción del método de aleatorización con el tiempo
(p=0.01 y p<0.01 para años como variable continua y ordinal
respectivamente), la asignación aleatoria de los sujetos no varió (p=0.39 y
p=0.08 para años como variable continua y ordinal respectivamente). Este
análisis debe ser contextualizado por el hecho de que el número global de
estudios que describieron tanto el método de aleatorización como el
método de asignación de los sujetos fue bajo (18% y 10% respectivamente).
En cuanto al cegamiento, 8 estudios no
lo llevaron a cabo y 4 compararon intervenciones farmacológicas con
intervenciones no farmacológicas por lo que tampoco hubo cegamiento. Un estudio
empleó un brazo sin tratamiento, uno se declaró inicialmente como doble ciego
pero más tarde los pacientes y médicos descubrieron la asignación porque los
comprimidos empleados tenían un tamaño, color y número diferente en uno y otro
brazo. En un estudio se realizaban pruebas sanguíneas sólo a los pacientes de
uno de los brazos. En otro estudio los sujetos conocían su asignación.
Finalmente los 83 estudios restantes emplearon un diseño de doble ciego.
En la sección de resultados, los
estudios más recientes informaron mejor sobre comparación de los grupos basales
(p<0.01) y efectos secundarios de fármacos (p<0.01), pero no se
experimentó ningún cambio en la descripción de los motivos de abandono
(p=0.34 y p=0.41 para años como variable continua y ordinal respectivamente).
Con el tiempo, se empleó más la expresión estadística p y se detectó un aumento del uso de
tests estadísticos paramétricos (p<0.01 para ambos parámetros).
Un ejemplo de otro de los
aspectos de calidad metodológica que analizaron los autores: si las
conclusiones (cómo presentan su contenido) se corresponden con los resultados y
análisis proporcionados por el propio estudio. En un estudio de lamotrigina
versus placebo, encontraron que el fármaco activo "se asocia a una
eficacia superior", aunque esto sólo era cierto para algunos, pero no para
todos los análisis que se llevaron a cabo. Un ejemplo de un estudio de conclusiones
inconsistentes fue uno con un tamaño muestral muy bajo, 23 sujetos con manía donde
se concluye que "litio es superior en todas las escalas, aunque no hubo
diferencias estadísticamente significativas en ninguna de ellas". Los
autores justificaban esta conclusión arguyendo que debido a la naturaleza de la
enfermedad estudiada y a la naturaleza del psicofármaco, había barreras
metodológicas que nunca podrían ser resueltas. Curiosamente, los 17 estudios
que desarrollaron conclusiones inconsistentes, como el del ejemplo anterior,
tenían sesgos metodológicos importantes.
Se observó que los estudios más
recientes mostraron conclusiones más consistentes con los resultados que habían
obtenido, en comparación los estudios previos (p<0.01), una asociación que continuó
siendo significativa después de introducir
la variable “resultados positivos o negativos” en el modelo (p<0.01).
No
se evidenció ninguna tendencia hacia la publicación de resultados positivos en
comparación con resultados negativos o dudosos (p=0.16).
Los autores hacen las siguientes
interpretaciones de los resultados: El estudio muestra cómo
efectivamente ha habido un cambio en la calidad metodológica de los estudios en
psicofarmacología durante los últimos 60 años de manera que los ensayos
clínicos son de más calidad y presentan una validez interna superior.
La inmensa mayoría de las
variables de calidad que se han analizado han experimentado una mejoría en el
tiempo, incluyendo la descripción del resumen, la expresión de diferencias
estadísticas utilizando el valor de la p, el cálculo del tamaño muestral, el
registro de eventos adversos, la definición más precisa de los criterios de
selección o el análisis por intención de tratar. Los estudios más recientes
están menos sesgados que los del pasado en cuanto a los métodos de
aleatorización y cegamiento. Además las conclusiones proporcionadas en los
estudios nuevos son más consistentes con sus resultados. Los tamaños muestrales
cada vez han sido mayores, y el diseño de dos brazos ha ido sustituyendo al de
tres brazos. Otros criterios no han cambiado,
por ejemplo el uso de placebo ha permanecido invariable.
Los autores valoran como algo
positivo el hecho de que se emplee la psicometría para cuantificar las
variables de resultado, sobre todo teniendo en cuenta que esto se hacía según “juicio
médico” con anterioridad a las escalas psicométricas.
Cada vez son más numerosos los
ensayos multicéntricos y lo que es más relevante: el tamaño muestral. Los
motivos que los autores barajan son: (1) aspectos económicos y éticos para
incorporar más pacientes de los necesarios para testar la hipótesis principal,
(2) por evolución estadística permitiendo estimaciones cada vez más precisas
del tamaño muestral, (3) aumento del rigor científico ya que los investigadores
deben enunciar la hipótesis principal a priori, (4) preocupación por obtener resultados
negativos y que estos se deban a una falta de poder estadístico.
La validez interna de los
estudios ha ganado con el tiempo debido a que cada vez más se utiliza más
frecuentemente el análisis por intención de tratar, minimizando los sesgos por
abandono del tratamiento.
Conclusiones de los autores: La irrupción de la ciencia psicofarmacológica en
psiquiatría despertó retos importantes en el campo de la investigación. Algunos
de esos retos fueron la precisión en la definición criterios diagnósticos y de
las variables de respuesta (a través de la psicometría). Como resultado, la
calidad interna de los ensayos clínicos en psicofarmacología ha mejorado en los
últimos 60 años, sobre todo en lo que se refiere a aspectos fundamentales de la
validez interna como el método de aleatorización, asignación, método
estadístico, aspectos éticos y demás. Sólo el uso de placebo ha permanecido
invariable con el tiempo. Los cambios acontecidos han mejorado la eficiencia y
la validez interna a través de la identificación de sesgos potenciales
sistemáticos. Sin embargo hay aún camino por recorrer y aspectos que deben
evolucionar, como por ejemplo la construcción de herramientas psicométricas, la
definición de criterios diagnósticos y otros aspectos metodológicos. Por lo
tanto, a pesar de la mejoría con respecto al pasado, aún no podemos afirmar que
estamos realizando ensayos clínicos de óptima calidad.
Comentario al estudio:
Los hechos dilucidados por el
trabajo son los expuestos por los autores, pero las lecturas y repercusiones
son varias. Decir que la calidad metodológica de los ensayos clínicos en
psicofarmacología ha aumentado es lo mismo que decir que el soporte científico que
constituye el cimiento de la psicofarmacología moderna está plagado de sesgos
metodológicos. Por tomar un ejemplo, sólo recientemente se ha integrado
el hecho de que hay abandonos en los ensayos clínicos y se hace un análisis por
intención de tratar, algo fundamental en la medición precisa de los resultados;
otro resultado manifestado por este trabajo es que en los ensayos clínicos del
pasado, la inclusión de los sujetos de estudio y la valoración de los
resultados se hacían a “juicio médico”. Esto nos debería poner en posición
crítica y de incertidumbre acerca de las intervenciones psicofarmacológicas que
se emplean en la actualidad, ya que estas se basan en las del pasado.
Casi todos los aspectos
metodológicos importantes en la valoración de la validez interna de los ensayos
clínicos han evolucionado positivamente. Pero estamos muy alejados de una situación
que los sistemas sanitarios podamos considerar aceptable, por lo siguiente:
1. El
principal comparador de los fármacos activos ha sido, es y ¿seguirá siendo? un
placebo. Esto no ha cambiado en 60 años. Los autores apuntan a que se debe a un
menor requerimiento en el tamaño muestral porque se amplifica la señal de
respuesta y a que no hay consecuencias éticas por emplear placebo a corto plazo
en un paciente diagnosticado de trastorno mental grave. Pero hay consecuencias
que los sistemas sanitarios no pueden seguir permitiéndose.
Mientras se siga comparando con placebo, se hace muy
fácil la proliferación de fármacos nuevos, y muy difícil que los sistemas
sanitarios puedan posicionarse en términos de algoritmos de tratamiento óptimos
y en términos de financiación. ¿Por qué tenemos que financiar fármacos que no
suponen ningún avance terapéutico? Esto se evitaría si sustituimos el placebo
por otro comparador (incluso cambiando el diseño por uno de no superioridad), y
restringiendo la comercialización de fármacos nuevos que no demuestren un
avance. Pero mientras el único requerimiento sea demostrar eficacia frente a
placebo, el engranaje comercial está garantizado. Y la supeditación de los
sistemas sanitarios –y de los ciudadanos- a este engranaje comercial también.
Porque luego los recursos disponibles para encontrar ese posicionamiento
terapéutico y económico son muy escasos, y cada vez más (recortes). Es decir,
no se invierte en el lugar adecuado (en términos de calidad asistencial) y sí
se invierte en el lugar adecuado (en términos de beneficios para la industria
farmacéutica).
Lo de que no hay conflictos éticos en utilizar
placebos a corto plazo en personas diagnosticadas de trastornos mentales graves
es como mínimo, una contradicción.
2. Si
las herramientas psicométricas y de definición de criterios diagnósticos como
el DSM nacieron para proporcionar operatividad a la investigación
psicofarmacológica, ¿por qué no se restringen estas herramientas al campo de la
investigación?, ¿qué sentido tiene emplear algo que tiene un fin operativo y de
investigación en algo que tiene que ver con un diagnóstico (que es un proceso
de mayor complejidad y que está orientado a la restitución de un desequilibrio,
es decir, a obtener un resultado sanitario en el mundo real y no en condiciones
experimentales)?
3. Otro
dato revelado por el estudio es que con el tiempo, cada vez se han empleado más
tests paramétricos. Esto tiene la ventaja de que es más fácil financiar los
estudios (porque requieren un tamaño muestral menor y por tanto el coste para
la industria es menor), pero enormes desventajas a la hora de extrapolar
resultados a pacientes en el mundo real. En primer lugar esta herramienta
estadística no permite expresar resultados en términos de tasas de respuesta o
recaídas. Pero esta restricción no se aplica. Se dicotomiza una variable que
tiene una naturaleza continua y no dicotómica, de manera que se distorsiona la
relevancia clínica real de las tasas de respuesta (Moncrieff & Kirsch, 2005). Esto es
premeditado, ya que se magnifica la repercusión clínica de un efecto
farmacológico. Recientemente se han reconvertido en un metaanálisis los efectos
de los antipsicóticos expresados mediante escalas psicométricas a un impacto
clínico real y se ha comprobado que la repercusión clínica real es
sustancialmente menor (Lepping, Sambhi,
Whittington, Lane, & Poole, 2011). Por lo tanto
este aspecto debería ser inasumible por parte de los sistemas sanitarios, y es
un elemento de los ensayos clínicos que debería ser optimizado hasta niveles
aceptables. Una forma sería la incorporación de variables duras como tasas de
suicidio, hospitalizaciones, grado de reinserción social o calidad de vida.
4. Otro
dato llamativo es que aún en la actualidad, el número global de estudios que
describen tanto el método de aleatorización como el método de alocación de
sujetos no sobrepasa el 20%, y como bien comentan los autores, dos pilares tan
importantes en la valoración de la calidad metodológica no se puede entender el
motivo de ocultarlos, sobre todo el la actualidad, donde se puede publicar
material web adjunto al artículo, y por tanto no hay problemas de límite de
espacio.
5. Otro
aspecto que no ha evolucionado en 60 años es la descripción y publicación de
los motivos de abandono de los ensayos clínicos, algo que puede proporcionar
una información muy valiosa ya que los abandonos son en sí mismos una variable
de resultado de gran valor, puede que de mayor valor que las variables
psicométricas.
Este estudio es de gran
relevancia porque pone en evidencia los retos que debería asumir la
investigación en psicofarmacología, sobre todo de cara al uso de estas
intervenciones por parte de los sistemas sanitarios. Necesitamos en definitiva
que los esfuerzos y la inversión se concentren en maximizar garantías y no
tanto en multiplicar moléculas. Además puesto que los cimientos de gran parte
de la práctica psiquiátrica están fundamentados en sesgos metodológicos
importantes, debemos mantener una actitud crítica acerca de las intervenciones
psicofarmacológicas que actualmente “se dan por sentadas”.
Paco Martínez-Granados
Trabajos citados
Lepping, P., Sambhi, R., Whittington, R., Lane, S.,
& Poole, R. (2011). Clinical relevance of findings in trials of
antipsychotics: Clinical relevance of findings in trials of antipsychotics. The
British Journal of Psychiatry , 198, 341-345.
Moncrieff, J., & Kirsch, I. (2005). Efficacy of
antidepressants in adults. BMJ (331), 155-157.


Gracias por el fabuloso trabajo que lleváis a cabo al hacernos llegar estudios como éste.
ResponderEliminarUn saludo.
Gracias Paco, otra vez más y van...que nos demuestras que hemos estado comprando humo, que los estudios de investigación en psicofarmacología son a tientas y en la oscuridad. Pero lo peor es que la industria lo vende como la panacea y nosotros prescribimos de acuerdo al "prospecto". La primera y única misión del médico es CURAR, y si no puede CURAR, pues, debería evitar hacer DAÑO a su paciente, o sea ENFERMAR aún más. Los psicofármacos son un ejemplo de como se termina ENFERMANDO aún más, cronificando y complicando cuadros clínicos de inicio abordables, pero que prescripciones equivocadas-repetidamente- llegan al punto de hacerlos virtualmente, INCURABLES. Gracias por hacernos pensar mejor.
ResponderEliminarSaludos.
Entro cada dia en la web con la esperanza de encontrar un nuevo artículo, y cada uno supera al anterior. Para los familiares de personas diagnosticadas que no creemos en las "extraordinarias virtudes" de los psicofármacos, profesionales como vosotros sois una esperanza.
ResponderEliminarJose y Carlos: gracias por vuestro apoyo y lo mismo os digo, somos comunidad.
ResponderEliminarMarisa: a los que hemos tenido la maravillosa experiencia de tener amigos afectados por el engranaje que desencadena un diagnóstico de este tipo, de sentir todo lo que son, su grandeza, no nos queda mas remedio que ayudarles como sepamos o podamos y darles la confianza y las herramientas que necesitan. Un abrazo muy fuerte.
una maravilla.
ResponderEliminarmi lenguaje estadidistico yace mortecino en un rincon de la memoria donde guardo los debates politicos y los anuncios de detergente por eso no se como explicar en estos terminos tan precisos que utilizas una pregunta que me gustaria que respondieses si te apetece.
la cuestion es:
que validez tiene el uso de escalas en la investigacion en psiquiatria? he tenido discusiones sobre esto pero nunca he sabido explicar en terminos estadisticos la intucicion de que son un absoluto desastre acientifico.
gracias y enhorabuena de nuevo por el articulo
Hola Jonny.
ResponderEliminarEl problema de la psicometría es el tratamiento que se hace de esta variable (que es contínua) y las consecuencias que de este tratamiento se sacan. Lo mejor es que me explique con un ejemplo hipotético. Imagínate que tenemos un paciente (Luis) que toma en un ensayo clinico el fármaco experimental (F)a las X semanas se observa una reducción del 25,5% en una escala psicométrica. Luego está Ana que ha tomado placebo y al final de dicho periodo ha tenido un 24,4% de reducción en la escla psicométrica. Hay un 1% de diferencia entre uno y otro. ¿Ese 1% refleja alguna diferencia clínica significativa? ¿Luis tiene más probabilidades de encontrar un hueco en la sociedad, tendrá más oportunidades y menos probabilidad de suicidarse que Ana, debido a ese 1% de diferencia? La respuesta evidente y de sentido común es que NO, sobre todo si tenemos en cuenta que el fármaco activo tiene efectos sedantes y que las principales escalas psicométricas (tanto de depresión como equizofrenia como otros trastornos) evalúan items que tienen que ver con la ansiedad. Pero dejando esto de lado, ¿cómo consiguen los investigadores darle la vuelta a la tortilla y magnificar ese 1% hasta hacerlo significativo? Muy fácil: dicotomizo la variable y defino RESPUESTA CLÍNICA como una reducción de al menos un 25%. Luis queda dentro, ha manifestado respuesta clínica. Ana no, su tratamiento ha fracasado. Ya sólo tengo que tener un tamaño muestral muy grande (que tenga sensibilidad para pequeños cambios reales) y unos cuantos más pacientes dell grupo del farmaco activo por encima del 25% con respecto a placebo (por eso es importante que tenga cierta actividad sedante, por ejemplo). Ya está, dicotomizo, aplico el test paramétrico y voalá, el fármaco activo produce más respuestas clínicas que placebo.
Como ves, es un ejemplo, pero ilustra lo la ficción que representa el diseño de la gran mayoría de ensayos clínicos en psicofarmacología, ficción que no tiene nada que ver con la realidad. Deberíamos limitar las conclusiones al conocimiento de de verdad se extrae del estudio, pero en lugar de esto, creamos todo un mundo en base a esta ficción, un mundo de empoderamiento de determinados sectores.
La expresión estadística que debería darse a una variable contínua es más bien el "tamaño del efecto" que se refiere a la magnitud de una medida de resultado o a la fuerza de
una relación entre dos variableses. Hay varias formas, un ejemplo puede ser a través del cálculo de la diferencia de medias estandarizada (DME) g de Hedges que es la diferencia entre las medias de los dos grupos dividida por la desviación estándar. Luego esto se puede extrapolar más o menos a una significación clínica y para ello se transforma el tamaño del efecto en el porcentaje de no solapamiento de la distribución de las variables continuas entre el grupo experimental y grupo control, y te da un número que puedes contrastar. Puedes encontrar más información en http://www.ome-aen.org/NORTE/34/NORTE_34_130_94-110.pdf.
Un saludo.
wow! muchisimas gracias....mi chavala que es ingeniera y hace experimentos de verdad cada vez que le hablo de estadistica se descojona con las cosas que hacen en psiquiatria....
ResponderEliminargran referencia este articulo
saludos
Aparte de la dicotomización de las variables, que ya me parece el colmo, me pregunto hasta que punto existe una fiabilidad y exactitud considerable, en las escalas psicométricas que valoran síntomas subjetivos. Por ejemplo, ¿Hasta que punto los síntomas que dice padecer el paciente coinciden con los que observa el psiquiatra, padres, médico etc?. Quiero decir, sin ánimo de desmerecer las escalas psicométricas, creo que es fundamental que la sintomatología sea valorada no solo en función de un test sino en función de algo más global. En el caso, por ejemplo, de un Asperger, si quieres evaluar su capacidad de empatía, no hay test que te lo evalúe, porque la persona que tiene rasgos Asperger, racionalmente sabe perfectamente que debe hacer en una situación que requiera tener empatía, y en el test dirá correctamente lo que se debe hacer, sin embargo, en la realidad, en su día a día, los familiares dirán, que el otro día, mientras todos atendían, por ejemplo, la herida de la hermana pequeña que se había caido de la bicicleta, él se quejaba, porque no le estaban haciendo caso (demostrando una incapacidad de empatía). En la esquizofrenia, también ocurren fenómenos como estos, pero aún encima, más variables, en funcion de los contextos, estresores, madurez etc etc.
ResponderEliminarEntonces, los test, como unica prueba evaluativa, más aún los test tipo SCL-90 u otros de carácter descriptivo, de los síntomas, podrían sesgar, aunque sea mínimamente los resultados de los efectos de los fármacos, puesto que dichos fármacos estarían actuando, a veces, sobre algo que realmente no está ocurriendo. La verdad, es que todo esto me parece muy complejo, espero haberme explicado minimamente bien. Mi correo. psicosantiso@hotmail.com. Saludos y gracias por la página.
Te explicas perfectamente. Muy interesante tu aportación, evidentemente, es otro aspecto limitante que habria que considerar. Esta distorsión que tu planteas existe y en ocasiones los fármacos alteran esferas para las que las escalas psicométricas tienen sensibilidad sin que por eso se esté actuando sobre esferas que puedan ayudar a la consecución de objetivos finales, con lo cual, nos venden gato por liebre.
ResponderEliminar